Behalten Sie den Durchblick
Antiinfektiöse Therapie und Antibiotika
Was sagt die neue PAR-Richtlinie?
Gegenstand der antiinfektiösen Therapie (BEMA-Position AIT a/einwurzeliger Zahn, 14 Punkte und AIT b/mehrwurzeliger Zahn, 26 Punkte) ist die Entfernung aller supragingivalen und klinisch erreichbaren subgingivalen weichen und harten Beläge (Biofilm und Konkremente) bei Zahnfleischtaschen mit einer Sondierungstiefe von 4 mm oder mehr. Die Maßnahme erfolgt im Rahmen eines geschlossenen Vorgehens und sollte nach Möglichkeit innerhalb von vier Wochen abgeschlossen werden.
Konservierend-chirurgische Maßnahmen einschließlich des Glättens überstehender Füllungs- und Kronenränder sind je nach Indikation vor oder im zeitlichen Zusammenhang mit der Parodontitistherapie durchzuführen.
Weitere Abrechnungsbestimmungen:
Mit der Leistung nach Nr. AIT sind während oder unmittelbar danach erbrachte Leistungen nach den Nrn. 105, 107 und 107 a abgegolten. Die Gingivektomie oder Gingivoplastik sind mit der Nr. AIT abgegolten.
Adjuvante Antibiotikatherapie
Bei besonders schweren Formen der Parodontitis, die mit einem raschen Attachmentverlust einhergehen, können systemisch wirkende Antibiotika im zeitlichen Zusammenhang mit der antiinfektiösen Therapie verordnet werden.
Eine mikrobiologische Diagnostik sowie eine lokale Antibiotikatherapie sind nicht Bestandteil der vertragszahnärztlichen Versorgung.
Unsere Antworten auf Ihre Fragen: AIT und Antibiotika
Im zeitlichen Umfeld der AIT sollten Reizfaktoren wie insuffiziente Füllungen, kariöse Läsionen und Restaurationsüberhänge entfernt und/oder ausgetauscht werden, um die Mundhygienefähigkeit zu verbessern und potenzielle Keimreservoirs zu eliminieren. Raucher*innen sollten zu einen Entwöhnungsprogramm animiert werden und ein bestehender Diabetes sollte kontrolliert werden. Suchen Sie sich in Ihrem Umfeld Partner*innen, mit denen Sie für die Rauchentwöhnung zusammenarbeiten können.
Die subgingivale Instrumentierung kann gleichwertig mit Hand- oder maschinell betriebenen (Schall/Ultraschall) Instrumenten entweder allein oder in Kombination durchgeführt werden.
Das Ziel der Instrumentierung besteht darin, den mineralisierten und nicht mineralisierten Biofilm von der Wurzeloberfläche zu entfernen. Häufig wird allerdings der Terminus Scaling und Wurzelglättung oder das Wort Kürettage synonym verwendet, wodurch der Abtrag von kontaminiertem Wurzelzement und die zusätzliche Entfernung von Granulationsgewebe impliziert wird. Beides ist nach heutigem Kenntnisstand jedoch nicht für die parodontale Ausheilung nötig.
Die subgingivale Instrumentierung sollte entweder traditionell quadrantenweise oder im Full-Mouth-Vorgehen (innerhalb von 24 h) durchgeführt werden.
Die Notwendigeit einer Anästhesie ist fachlich zu bewerten, bei der AIT (unverändert wie bisher bei der P200 / P201) aber regelhaft gegeben und zusätzlich abrechenbar. Es gibt aber keine Vorschrift, die zwingend die Anästhesie im Zusammenhang mit der AIT verlangt. Die Dokumentation der besonderen Umstände wird empfohlen.
Systemische Antibiotika sollen aufgrund von Bedenken bezüglich der Gesundheit des Patienten und den Auswirkungen systemischer Antibiotika auf den Gesundheitszustand der Bevölkerung nicht routinemäßig zusätzlich zur subgingivalen Instrumentierung bei Parodontitispatienten eingesetzt werden.
Die adjuvante Verwendung bestimmter systemischer Antibiotika kann für bestimmte Patientengruppen (z. B. generalisierte Parodontitis Stadium III/IV bei jungen Erwachsenen) erwogen werden. Dabei erweist sich die Kombination von Amoxicillin und Metronidazol als besonders effektiv, hat aber auch die meisten Nebenwirkungen für den Patienten.
Nach strenger Indikationsstellung kann die subgingivalen Instrumentierung mit der systemischen Gabe einer Kombination von Amoxicillin 500 mg und Metronidazol 400 mg (erste Wahl) jeweils 3/d für sieben Tage, alternativ mit Metronidazol allein (zweite Wahl) erfolgen.
Sollte Metronidazol nicht verfügbar sein, so sollte abgewogen werden die Therapie bis zur Verfügbarkeit zu verschieben oder ohne Antibiotikum zu behandeln und bei weitere Progression eine Re-therapie unter adjuvanter Antibiose erfolgen.
Dazu machen die PAR-RL und der BEMA keine abschließenden Aussagen; die Abrechnungsfähigkeit der Exz1/2 ist in der Zuständigkeit der KZVen zu klären.
Tipps zur AIT und adjuvanten Verfahren
Die klinische Behandlungsleitlinie der EFP
Die DG PARO hat in Zusammenarbeit mit 36 anderen Fachgesellschaften und Gruppierungen die sehr umfassende S3-Leitlinie zur Therapie der Parodontitis der Stadien I bis III der EFP (European Federation of Periodontology) auf das deutsche Gesundheitssystem angepasst. Diese diagnosebezogene Leitlinie umfasst insgesamt 62 klinischen Schlüsselempfehlungen für alle Phasen der Parodontitistherapie.
Der Text der in Deutschland implementierten S3-Leitlinie steht hier zum freien Download zur Verfügung. Die englische Originalversion der EFP-Leitlinie wurde im Jahr 2020 im Journal of Clinical Periodontology veröffentlicht und ist ebenfalls frei abrufbar. Mitglieder der DG PARO haben freien Zugriff auf alle Onlineinhalte des Journal of Clinical Periodontology. Zudem gibt es auf dem YouTube Kanal der DG PARO Videos der virtuellen Pressekonferenz zu den Leitlinien.
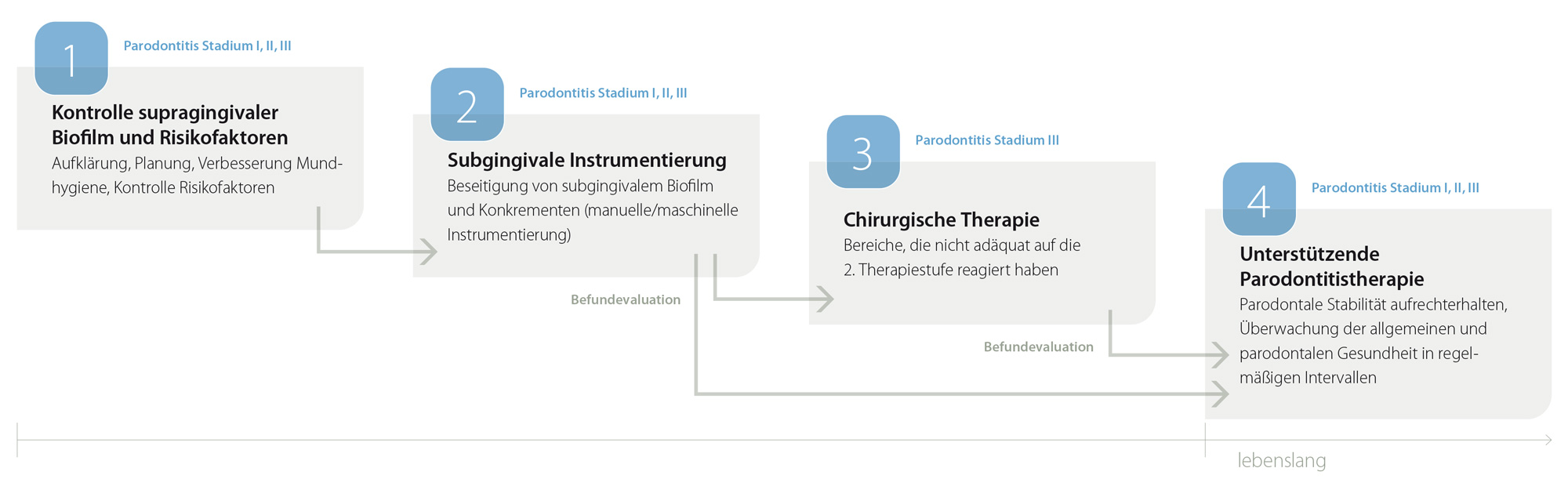
Nach der Diagnose sollten Patienten nach einem stufenweise ablaufenden, aufeinander aufbauenden Therapiekonzept behandelt werden. Dabei sind die Therapiestufen vom Schweregrad abhängig und jedes Stadium bedarf unterschiedlicher Interventionen.
Die erste Therapiestufe bezweckt auf eine Veränderung des Verhaltens einzuwirken, indem der Patient motiviert wird, Maßnahmen zur Entfernung des supragingivalen Biofilms und der Kontrolle von Risikofaktoren umzusetzen.
Die zweite Therapiestufe (ursachenbezogene Therapie) zielt auf die Kontrolle (Reduktion/Elimination) des subgingivalen Biofilms und Zahnsteins (subgingivale Instrumentierung). Nachdem die parodontalen Gewebe ausgeheilt sind, sollte die individuelle Reaktion auf die zweite Therapiestufe bewertet werden (parodontale Reevaluation). Die dritte Therapiestufe kann in Betracht gezogen werden, wenn die Endpunkte der Therapie noch nicht erreicht wurden. Wenn die Behandlung erfolgreich war und die Therapieziele erreicht wurden, wird der Patient in die unterstützende Parodontaltherapie (UPT) eingegliedert.
Die dritte Therapiestufe zielt auf die Behandlung der Bereiche der Dentition ab, welche nicht adäquat auf die zweite Therapiestufe reagiert haben. Das Ziel ist dabei, den Zugang für die subgingivale Instrumentierung zu verbessern oder die Läsionen, die zur Komplexität der Parodontitis und Parodontalbehandlung beitragen (Knochentaschen und Furkationsbefall), regenerativ oder resektiv zu therapieren. Die individuelle Reaktion auf die dritte Therapiestufe sollte nochmals beurteilt werden (parodontologische Reevaluation).
Die vierte Stufe oder unterstützende Parodontaltherapie (UPT) zielt darauf ab, bei allen behandelten Parodontitispatienten parodontale Stabilität aufrechtzuerhalten. Abhängig vom gingivalen und parodontalen Status werden dabei präventive und therapeutische Interventionen aus den Therapiestufen 1 und 2 kombiniert. Diese Betreuung sollte in regelmäßigen und den Bedürfnissen des Patienten angepassten Intervallen erfolgen. Bei jeder dieser UPT-Sitzungen und bei jedem Patienten kann eine erneute Therapie nötig sein, wenn ein Wiederauftreten der Erkrankung erkannt wird. In diesem Fall ist erneut eine korrekte Diagnostik und Behandlungsplanung erforderlich. Die Bereitschaft zur Umsetzung des empfohlenen Mundhygieneregimes und ein gesunder Lebensstil sind ebenfalls Bestandteile der UPT.
Die neue Richtlinie zur systematischen Behandlung von Parodontitis und anderer Parodontalerkrankungen (PAR-Richtlinie) entspricht im Wesentlichen dem Behandlungsprotokoll der EFP-/DG PARO-Leitlinie.
Deutsche Gesellschaft für Parodontologie e.V. (DG PARO)